一、概述
疼痛是人類的第五大生命體征,控制疼痛是患者的基本權益,也是醫務人員的職責義務。。者痛癥狀;晚期疼痛是癌癥患者最常見和難以忍受的癥狀之一,嚴重地影響癌癥患者的生活品質。初診癌癥患者的疼痛發生率約為25%,而晚期癌癥患者的疼痛發生率可達60%-80%,其中1/3的患者為重度疼痛。
如果癌癥疼痛(以下簡稱癌痛)不能得到及時、有效的控制,患者往往感到極度不適,可能會引起或加重其焦慮、抑郁、乏力、失眠以及食欲減退等癥狀,顯著影響患者的日常活動、自理能力、社會交往和整體生活品質。因此,在癌癥治療過程中,鎮痛具有重要作用。對於癌痛患者應當進行常規篩查、規範評估和有效地控制疼痛,強調全方位和全程管理,還應當做好患者及其家屬的宣教。
為進一步規範中國醫務人員對於癌痛的臨床診斷、治療和研究行為,完善重大疾病規範化診療體系,提高醫療機構癌痛診療水平,積極改善癌癥患者生活品質,保障醫療品質和醫療安全,特制定本規範。
二、癌痛病因、機制及分類
(一)癌痛病因。
癌痛的原因復雜多樣,大致可分為以下三類:
1.腫瘤相關性疼痛:因為腫瘤直接侵犯、壓迫局部組織,或者腫瘤轉移累及骨、軟組織等所致。
2.抗腫瘤治療相關性疼痛:常見於手術、創傷性操作、放射治療、其他物理治療以及藥物治療等抗腫瘤治療所致。
3.非腫瘤因質性疼痛:由於患者的其他合並癥、並行癥以及社會心理因素等非腫瘤因素所致的疼痛。
(二)癌痛機制與分類。
1.疼痛按病理生理學機制,主要可以分為兩種型別:傷害感受性疼痛和神經病理性疼痛。
(1)傷害感受性疼痛:因有害刺激作用於軀體或臟器組織,使該結構受損而導致的疼痛。傷害感受性疼痛與實際發生的組織損傷或潛在的損傷相關,是機體對損傷所表現出的生理性痛覺神經資訊傳導與應答的過程。傷害感受性疼痛包括軀體痛和內臟痛。軀體痛常表現為鈍痛、銳痛或者壓迫性疼痛,定位準確;而內臟痛常表現為彌漫性疼痛和絞痛,定位不夠準確。
(2)神經病理性疼痛:由於外周神經或中樞神經受損,痛覺傳遞神經纖維或疼痛中樞產生異常神經沖動所致。神經病理性疼痛可以表現為刺痛、燒灼樣痛、放電樣痛、槍擊樣疼痛、麻木痛、麻刺痛、幻覺痛及中樞性墜脹痛,常合並自發性疼痛、觸誘發痛、痛覺過敏和痛覺超敏。
2.疼痛按發病持續時間,分為急性疼痛和慢性疼痛。癌癥疼痛大多數表現為慢性疼痛。慢性疼痛與急性疼痛的發生機制既有共性也有差異。慢性疼痛的發生,除傷害感受性疼痛的基本傳導調變過程外,還可表現出不同於急性疼痛的神經病理性疼痛機制,如傷害感受器過度興奮、受損神經異位電活動、痛覺傳導中樞機制敏感性過度增強、離子通道和受體表達異常、中樞神經系統重構等。與急性疼痛相比較,慢性疼痛持續時間長,機制尚不清楚,疼痛程度與組織損傷程度可呈分離現象,可以伴有痛覺過敏和異常疼痛,常規止痛治療往往療效不佳。
三、癌痛評估
應該對癌癥患者進行疼痛篩查,在此基礎上進行詳盡的癌痛評估。癌痛評估是合理、有效進行止痛治療的前提,應當遵循「常規、量化、全面、動態」的原則。
(一)常規評估原則。癌痛常規評估是指醫護人員主動詢問癌癥患者有無疼痛,常規性評估疼痛病情,並且及時進行相應的病歷記錄,一般情況下應當在患者入院後8小時內完成。對於有疼痛癥狀的癌癥患者,應當將疼痛評估列入護理常規監測和記錄的內容。進行疼痛常規評估時應當註意鑒別疼痛爆發性發作的原因,例如需要特殊處理的病理性骨折、腦轉移、合並感染以及腸梗阻等急癥所致的疼痛。
(二)量化評估原則。癌痛量化評估是指采用疼痛程度評估量表等量化標準來評估患者疼痛主觀感受程度,需要患者的密切配合。量化評估疼痛時,應當重點評估最近24小時內患者最嚴重和最輕的疼痛程度,以及平常情況的疼痛程度。量化評估應在患者入院後8小時內完成。癌痛的量化評估,通常使用數位分級法(NRS)、面部表情評估量表法及主訴疼痛程度分級法(VRS)三種方法。
- 數位分級法(NRS):使用【疼痛程度數位評估量表】(見圖1)對患者疼痛程度進行評估。將疼痛程度用0-10個數位依次表示,0表示無疼痛,10表示能夠想象的最劇烈疼痛。交由患者自己選擇一個最能代表自身疼痛程度的數位,或由醫護人員協助患者理解後選擇相應的數位描述疼痛。按照疼痛對應的數位,將疼痛程度分為:輕度疼痛(1-3),中度疼痛(4-6),重度疼痛(7-10)。


圖1. 疼痛程度數位評估量表
2.面部表情疼痛評分量表法:由醫護人員根據患者疼痛時的面部表情狀態,對照【面部表情疼痛評分量表】(見圖2)進行疼痛評估,適用於自己表達困難的患者,如兒童、老年人、存在語言文化差異或其他交流障礙的患者。
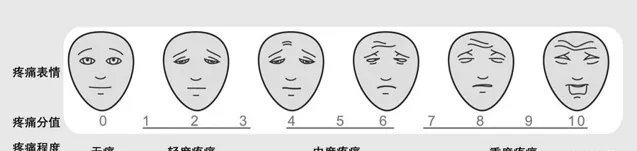
圖2.面部表情疼痛評分量表
3.主訴疼痛程度分級法(VRS):主要是根據患者對疼痛的主訴,可將疼痛程度分為輕度、中度、重度三類。
(1)輕度疼痛:有疼痛,但可忍受,生活正常,睡眠未受到幹擾。
(2)中度疼痛:疼痛明顯,不能忍受,要求服用鎮痛藥物,睡眠受到幹擾。
(3)重度疼痛:疼痛劇烈,不能忍受,需用鎮痛藥物,睡眠受到嚴重幹擾,可伴有植物神經功能紊亂或被動體位。
(三)全面評估原則。癌痛全面評估是指對癌癥患者的疼痛及相關病情進行全面評估,包括疼痛病因和型別(軀體性、內臟性或神經病理性),疼痛發作情況(疼痛的部位、性質、程度、加重或減輕的因素),止痛治療情況、重要器官功能情況、心理精神情況,家庭及社會支持情況以及既往史(如精神病史,藥物濫用史)等。應當在患者入院後8小時內進行首次評估,並且在24小時內進行全面評估,在治療過程中,應實施及時、動態評估。
癌痛全面評估,通常使用【簡明疼痛評估量表(BPI)】(見附件2),評估疼痛及其對患者情緒、睡眠、活動能力、食欲、日常生活、行走能力以及與他人交往等生活品質的影響。應當重視和鼓勵患者表達對止痛治療的需求和顧慮,並且根據患者病情和意願,制定患者功能和生活品質最佳化目標,進行個體化的疼痛治療。
(四)動態評估原則。癌痛動態評估是指持續性、動態地監測、評估癌痛患者的疼痛癥狀及變化情況,包括疼痛病因、部位、性質、程度變化情況、爆發性疼痛發作情況、疼痛減輕和加重因素,止痛治療的效果以及不良反應等。動態評估對於藥物止痛治療中的劑量滴定尤為重要。在止痛治療期間,應當及時記錄用藥種類、劑量滴定、疼痛程度及病情變化。
四、癌痛治療
(一)治療原則。癌痛應當采用綜合治療的原則,根據患者的病情和身體狀況,套用恰當的止痛治療手段,及早、持續、有效地消除疼痛,預防和控制藥物的不良反應,降低疼痛和有關治療帶來的心理負擔,提高患者生活品質。
(二)治療方法。癌痛的治療方法,包括病因治療、藥物治療和非藥物治療。
1.病因治療。 即針對引起癌痛的病因進行治療。癌痛的主要病因是癌癥本身和/或並行癥等引起;需要給予針對性的抗癌治療,包括手術、放射治療、化學治療、分子靶向治療、免疫治療及中醫藥等,有可能減輕或解除癌癥疼痛。
2.藥物治療
(1)基本原則。 根據世界衛生組織(WHO)【癌痛三階梯止痛治療指南】進行改良,癌痛藥物止痛治療的五項基本原則如下:
1)口服給藥。 口服方便,也是最常用的給藥途徑;還可以根據患者的具體情況選用其他給藥途徑,包括靜脈、皮下、直腸和經皮給藥等。
2)按階梯用藥。 指應當根據患者疼痛程度,有針對性地選用不同性質、作用強度的鎮痛藥物。
①輕度疼痛:可選用非甾體類抗炎藥物(NSAID)。
②中度疼痛:可選用弱阿片類藥物或低劑量的強阿片類藥物,並可聯合套用非甾體類抗炎藥物以及輔助鎮痛藥物(鎮靜劑、抗驚厥類藥物和抗抑郁類藥物等)。
③重度疼痛:首選強阿片類藥,並可合用非甾體類抗炎藥物以及輔助鎮痛藥物(鎮靜劑、抗驚厥類藥物和抗抑郁類藥物等)。
在使用阿片類藥物治療的同時,適當地聯合套用非甾體類抗炎藥物,可以增強阿片類藥物的止痛效果,並可減少阿片類藥物用量。如果能達到良好的鎮痛效果,且無嚴重的不良反應,輕度和中度疼痛時也可考慮使用強阿片類藥物。如果患者診斷為神經病理性疼痛,應首選三環類抗抑郁藥物或抗驚厥類藥物等。如果是癌癥骨轉移引起的疼痛,應該聯合使用雙膦酸鹽類藥物,抑制溶骨活動。
3)按時用藥。 指按規定時間間隔規律性給予止痛藥。按時給藥有助於維持穩定、有效的血藥濃度。目前,緩釋藥物的使用日益廣泛,建議以速釋阿片類藥物進行劑量滴定,以緩釋阿片藥物作為基礎用藥的止痛方法;出現爆發痛時,可給予速釋阿片類藥物對癥處理。
4)個體化給藥。 指按照患者病情和癌痛緩解藥物劑量,制定個體化用藥方案。由於患者個體差異明顯,在使用阿片類藥物時,並無標準的用藥劑量,應當根據患者的病情,使用足夠劑量的藥物,盡可能使疼痛得到緩解。同時,還應鑒別是否有神經病理性疼痛的性質,考慮聯合用藥的可能。
5)註意具體細節。 對使用止痛藥的患者要加強監護,密切觀察其疼痛緩解程度和機體反應情況,註意藥物聯合套用時的交互作用,並且及時采取必要措施盡可能地減少藥物的不良反應,以提高患者的生活品質。
(2)藥物選擇與使用方法 應當根據癌癥患者疼痛的性質、程度、正在接受的治療和伴隨疾病等情況,合理地選擇止痛藥物和輔助鎮痛藥物,個體化調整用藥劑量、給藥頻率,積極防治不良反應,以期獲得最佳止痛效果,且減少不良反應。
1)非甾體類抗炎藥物和對乙酰胺基酚。 是癌痛治療的常用藥物。不同非甾體類抗炎藥有相似的作用機制,具有止痛和抗炎作用,常用於緩解輕度疼痛,或與阿片類藥物聯合用於緩解中、重度疼痛。
非甾體類抗炎藥常見有不良反應,包括消化性潰瘍、消化道出血、血小板功能障礙、腎功能損傷、肝功能損傷以及心臟毒性等。這些不良反應的發生,與用藥劑量和持續時間使用相關。使用非甾體類抗炎藥,用藥劑量達到一定水平以上時,再增加用藥劑量並不能增強其止痛效果,可是藥物毒性反應將明顯增加。因此,如果需要長期使用非甾體類抗炎藥或對乙酰胺基酚,或日用劑量已達到限制性用量時,應考慮更換為單用阿片類止痛藥;如為聯合用藥,則只增加阿片類止痛藥用藥劑量,不得增加非甾體類抗炎藥物和對乙酰胺基酚劑量。
2)阿片類藥物。 是中、重度癌痛治療的首選藥物。對於慢性癌痛治療,推薦選擇阿片受體激動劑類藥物。長期使用阿片類止痛藥時,首選口服給藥途徑,有明確指征時可選用透皮吸收途徑給藥,也可臨時皮下註射用藥,必要時可以自控鎮痛給藥。
① 初始劑量滴定。 阿片類止痛藥的有效性和安全性存在較大的個體差異,需要逐漸調整劑量,以獲得最佳用藥劑量,稱為劑量滴定。對於初次使用阿片類藥物止痛的患者,建議按照如下原則進行滴定:使用嗎啡即釋片進行治療;根據疼痛程度,擬定初始固定劑量5-15mg,口服,Q4h或按需給藥;用藥後疼痛不緩解或緩解不滿意,應於1小時後根據疼痛程度給予滴定劑量(見表1),密切觀察疼痛程度、療效及藥物不良反應。第1天治療結束後,計算次日藥物劑量:次日總固定量=前24小時總固定量+前日總滴定量。次日治療時,將計算所得的次日總固定量分6次口服,次日滴定量為前24小時總固定量的10%-20%。依法逐日調整劑量,直到疼痛評分穩定在0-3分。如果出現不可控制的藥物不良反應,疼痛強度﹤4,應考慮將滴定劑量下調10-25%,並且重新評價病情。
表1. 劑量滴定增加振幅參考標準
| 疼痛強度(NRS) | 劑量滴定增加振幅 |
|---|---|
| 7~10 | 50%~100% |
| 4~6 | 25%~50% |
| 2~3 | ≤25% |
對於未曾使用過阿片類藥物的中、重度癌痛患者,推薦初始用藥時選擇短效阿片類止痛藥,個體化滴定用藥劑量;當用藥劑量調整到理想止痛及安全的劑量水平時,可考慮換用等效劑量的長效阿片類止痛藥。
對於已經使用阿片類藥物治療疼痛的患者,可以根據患者的療效和疼痛強度,參照表1的要求進行滴定。
對於疼痛病情相對穩定的患者,可以考慮使用阿片類藥物緩釋劑作為背景給藥,在此基礎上備用短效阿片類藥物,用於治療爆發性疼痛。阿片類藥物緩釋劑的劑量調整參考表1。
②維持用藥。 在中國常用的長效阿片類藥物有嗎啡緩釋片、羥考酮緩釋片和芬太尼透皮貼劑等。在套用長效阿片類藥物期間,應備用短效阿片類止痛藥,用於爆發性疼痛。當患者因病情變化,長效止痛藥物劑量不足時,或發生爆發性疼痛時,立即給予短效阿片類藥物,用於解救治療及劑量滴定。解救劑量為前24小時用藥總量的10%-20%。每日短效阿片解救用藥次數≥3次時,應當考慮將前24小時解救用藥換算成長效阿片類藥按時給藥。
阿片類藥物之間的劑量換算,可參照換算系數表(見表2)。換用另一種阿片類藥時,仍然需要仔細觀察病情變化,並且個體化滴定用藥劑量。
表2.阿片類藥物劑量換算表
| 藥物 | 非胃腸給藥 | 口服 | 等效劑量 |
|---|---|---|---|
| 嗎啡 | 10mg | 30mg | 非胃腸道:口服=1:3 |
| 可待因 | 130mg | 200mg | 非胃腸道:口服=1:1.2嗎啡(口服):可待因(口服)=1:6.5 |
| 羥考酮 | 10mg | 嗎啡(口服):羥考酮(口服)=l.5-2:1 | |
| 芬太尼透皮貼劑 | 25μg/h(透皮吸收) | 芬太尼透皮貼劑μg/h,q72h劑量=1/2 ×口服嗎啡mg/d劑量 |
如需減少或停用阿片類藥物,應該采用逐漸減量法,一般情況下阿片劑量可按照10%-25%/天劑量減少,直到每天劑量相當於30mg口服嗎啡的藥量,再繼續服用兩天後即可停藥。
③不良反應防治。 阿片類藥物的常見不良反應,包括便秘、惡心、嘔吐、嗜睡、瘙癢、頭暈、尿瀦留、譫妄、認知障礙以及呼吸抑制等。除了便秘之外,這些不良反應大多是暫時性的或可以耐受的。應把預防和處理阿片類止痛藥不良反應作為止痛治療計劃和患者宣教的重要組成部份。惡心、嘔吐、嗜睡和頭暈等不良反應,大多出現在未曾使用過阿片類藥物患者用藥的最初幾天。初用阿片類藥物的數天內,可考慮同時給予甲氧氯普胺(胃復安)等止吐藥預防惡心、嘔吐,必要時可采用5-HT3受體拮抗劑類藥物和抗抑郁藥物。便秘癥狀,通常會持續發生於阿片類藥物止痛治療全過程,多數患者需要使用緩瀉劑來防治便秘,因此,在套用阿片類藥物止痛時宜常規合並套用緩瀉劑。如果出現過度鎮靜、精神異常等不良反應,應當註意其他因素的影響,包括肝腎功能不全、高血鈣癥、代謝異常以及合用精神類藥物等;同時,需要減少阿片類藥物用藥劑量,甚至停用和更換止痛藥。
3)輔助鎮痛用藥。 輔助鎮痛藥物,顧名思義能夠輔助性增強阿片類藥物的止痛效果,或直接產生一定的鎮痛作用;包括抗驚厥類藥物、抗抑郁類藥物、皮質激素、N-甲基-D-天門冬胺酸受體(NMDA)拮抗劑和局部麻醉藥等。輔助鎮痛藥常用於輔助治療神經病理性疼痛、骨痛和內臟痛。輔助用藥的種類選擇和劑量調整,也需要個體化對待。常用於神經病理性疼痛的輔助藥物:
①抗驚厥類藥物:用於神經損傷所致的撕裂痛、放電樣疼痛及燒灼痛。
②三環類抗抑郁藥:用於中樞性或外周神經損傷所致的麻木樣痛、灼痛,該類藥物也可以改善心情、改善睡眠。
對於癌痛采用藥物治療期間,應當在病歷中及時、詳細記錄疼痛評分變化和藥物的不良反應,以確保患者的癌痛獲得有效、安全、持續控制或緩解。
3.非藥物治療。 用於癌痛治療的非藥物治療方法,主要有介入治療、放療(姑息性止痛放療)、針灸、經皮穴位電刺激等物理治療、認知-行為訓練以及社會心理支持治療等。適當地套用非藥物療法,可以作為藥物止痛治療的有益補充;而與止痛藥物治療聯用,可能增加止痛治療的效果。
介入治療是指神經阻滯、神經松解術、經皮椎體成形術、神經損毀性手術、神經刺激療法以及射頻消融術等幹預性治療措施。硬膜外、椎管內或神經叢阻滯等途徑給藥,可透過單神經阻滯而有效控制癌痛,有利於減輕阿片類藥物的胃腸道反應,降低阿片類藥物的使用劑量。介入治療前,應當綜合評估患者的體能狀況、預期生存時間、是否存在抗腫瘤治療指征、介入治療適應證、潛在獲益和風險等。放療(姑息性止痛放療)常常用於控制骨轉移或者腫瘤壓迫引起的癌痛。
五、患者和家屬宣教隨訪
(一)患者和家屬宣教。癌痛治療過程中,患者及其家屬的理解和配合至關重要,應當有針對性地開展止痛知識宣傳教育。重點宣教以下內容:鼓勵患者主動向醫護人員如實描述疼痛的情況;說明止痛治療是腫瘤綜合治療的重要部份,忍痛對患者有害無益;多數癌痛可以透過藥物治療有效控制,患者應當在醫師指導下進行止痛治療,按要求規律服藥,不宜自行調整止痛方案和藥物(種類、用法和劑量等);嗎啡及其同類藥物是癌痛治療的常用藥物,在癌痛治療時套用嗎啡類藥物引起「成癮」的現象極為罕見;應當確保藥物妥善放置,保證安全;止痛治療時,要密切觀察、記錄療效和藥物的不良反應,及時與醫務人員溝通交流,調整治療目標及治療措施;應當定期復診或遵囑隨訪。
(二) 患者隨訪。應當建立健全癌痛患者的隨訪制度。對於接受癌痛規範化治療的患者進行定期的隨訪、疼痛評估並記錄用藥情況,開展患者教育和指導,註重以人文關懷,最大限度滿足病人的鎮痛需要,保障其獲得持續、合理、安全、有效的治療。
附件:1.【癌癥疼痛診療規範(2018版)】編寫專家委員會
2.簡明疼痛評估量表(BPI)
3.常用癌痛治療藥物表
附件1
【癌癥疼痛診療規範(2018年版)】
編寫專家委員會
學術顧問: 孫 燕 韓濟生
主任委員: 秦叔逵
副主任委員: 王傑軍 於世英 張 力 樊碧發 黃宇光
梁 軍
委 員(按姓氏拼音排序):
陳 元 陳映霞 馮繼鋒 胡 冰 黃 誠 黃紅兵
姜 玲 李萍萍 李 玲 劉秀鋒 劉 巍 羅素霞
米衛東 潘宏銘 吳敏慧 吳玉波 吳 窮 王 昆
王 瓊 徐建國 殷詠梅 張沂平
秘 書: 劉 淩 羅林華
附件2
簡明疼痛評估量表(BPI)


附件3
常用癌痛治療藥物表














